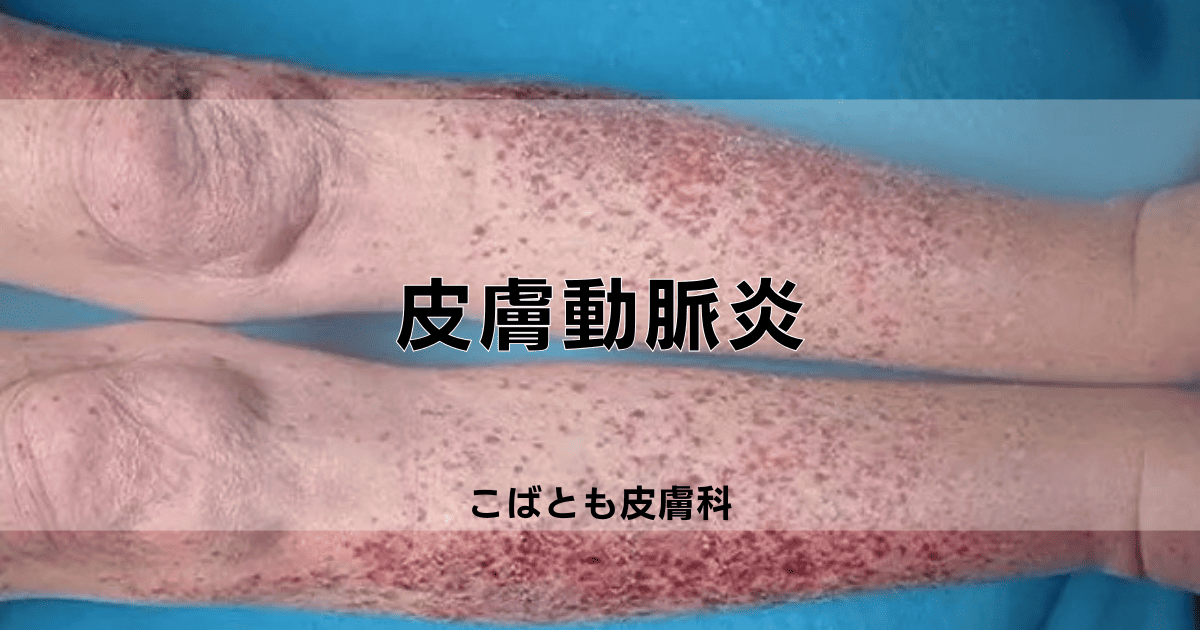
皮膚動脈炎(cutaneous arteritis)とは、皮膚の血管に炎症が発生する自己免疫疾患であり、免疫システムが自身の血管を誤って攻撃することで発症します。
この疾患では、血管壁の炎症によって皮膚の血流が阻害され、皮膚表面に紫斑や潰瘍などの特徴的な症状が出現することが特徴です。
初期症状として皮膚の発赤や腫脹、疼痛などが見られ、病状の進行に伴って皮膚の一部が紫色や赤褐色に変色し、重症例では潰瘍を形成する可能性があります。
この記事の執筆者

小林 智子(こばやし ともこ)
日本皮膚科学会認定皮膚科専門医・医学博士
こばとも皮膚科院長
2010年に日本医科大学卒業後、名古屋大学医学部皮膚科入局。同大学大学院博士課程修了後、アメリカノースウェスタン大学にて、ポストマスターフェローとして臨床研究に従事。帰国後、同志社大学生命医科学部アンチエイジングリサーチセンターにて、糖化と肌について研究を行う。専門は一般皮膚科、アレルギー、抗加齢、美容皮膚科。雑誌を中心にメディアにも多数出演。著書に『皮膚科医が実践している 極上肌のつくり方』(彩図社)など。
こばとも皮膚科関連医療機関
皮膚動脈炎の症状
皮膚動脈炎は、皮膚の小型・中型の動脈に炎症が生じることで、紫斑、潰瘍、結節などの多様な皮膚症状を起こします。
主要な皮膚症状について
皮膚動脈炎における最も特徴的な症状は、下肢を中心とした紫斑と呼ばれる皮膚の出血性変化で、これは血管の炎症による血流障害が原因です。
紫斑は、両側の下肢に対称的に現れることが多く、特に足首から膝にかけての領域に集中して観察されます。
皮膚の表面に現れる結節は、触診で硬く触れ、圧痛を伴うことがあり、結節は数日から数週間かけてゆっくりと消えていきます。
| 症状 | 好発部位 | 特徴 |
|---|---|---|
| 紫斑 | 下肢 | 対称性、非圧痕性 |
| 結節 | 四肢 | 圧痛性、硬結 |
| 潰瘍 | 足首周辺 | 深い、治癒遅延 |
| 網状皮斑 | 四肢末端 | 網目状、持続性 |
症状の進行と特徴的なパターン
皮膚動脈炎の症状は、初期段階では軽度の紫斑として始まることが多く、徐々に拡大して網状皮斑へと進展します。
進展過程において、皮膚の一部が壊死を起こし、深い潰瘍へと発展することもあり、潰瘍は治癒までに相当な時間を要することから、早期発見と対応が欠かせません。
初期症状
- 点状出血
- 触知可能な紫斑
- 皮膚の発赤
- 軽度の浮腫
全身症状との関連性
皮膚症状に加えて、全身性の症状を伴うことがあり、症状は皮膚動脈炎の活動性を反映する指標です。
発熱や倦怠感などの全身症状は、皮膚症状の出現に先行して生じることもあり、症状の組み合わせによって診断の精度が高まります。
| 全身症状 | 出現頻度 | 持続期間 |
|---|---|---|
| 発熱 | 中等度 | 数日〜数週間 |
| 関節痛 | 高頻度 | 変動性 |
| 倦怠感 | 高頻度 | 持続性 |
| 筋肉痛 | 低頻度 | 間欠性 |
症状の経時的変化
皮膚動脈炎の症状は、季節や環境因子の影響を受けて変動することがあり、特に寒冷期には症状が悪化します。
症状の持続期間は個々の患者さんによって大きく異なりますが、一般的に急性期の症状は数週間から数ヶ月間続くことが多いです。
症状の変動要因
- 気温の変化
- 身体活動量
- ストレス
- 疲労度
皮膚症状の分布パターンは、初期には限局性であっても、時間の経過とともに他の部位にも拡大していくき、拡大のスピードや範囲は皮膚動脈炎の重症度を判断する上で大切な指標です。
紫斑や潰瘍などの皮膚症状は、形状や大きさが時間とともに変化することがあり、これらの変化を定期的に観察することで、疾患の活動性を評価できます。
下肢に現れる症状は、重力の影響を受けやすい立位や長時間の座位によって悪化することがあり、これは血流のうっ滞が症状を増悪させる要因となるためです。
複数の症状が同時に出現することも珍しくなく、紫斑と結節が混在したり、潰瘍と網状皮斑が併存したりするなど、多彩な皮膚症状のパターンを示すことがあります。
皮膚動脈炎の原因
皮膚動脈炎は、体の免疫システムが正常に機能しなくなることで発症する自己免疫疾患で、感染症やストレス、遺伝的な要因など、様々な原因が重なり合って起こることが分かっています。
免疫システムの異常と自己抗体の役割
体を守るはずの免疫システムが、何らかの理由で血管を攻撃してしまうことが、皮膚動脈炎の最も基本的な原因で、血液中に現れる自己抗体が、血管の壁を傷つけることで炎症が始まります。
自己抗体には主にANCAと呼ばれるものとANAと呼ばれるものがあり、血管の壁にくっつくことで、周りに炎症を引き起こす物質が集まり、血管の損傷が進んでいくことが最近の研究で明らかになってきました。
| 自己抗体の種類 | 関連する免疫異常 | 発症への影響 |
|---|---|---|
| ANCA | 好中球活性化 | 血管壁破壊 |
| ANA | 核タンパク認識 | 組織障害 |
| 抗リン脂質抗体 | 血栓形成 | 血流障害 |
自己抗体が作られる背景には、免疫システムの中心となるBリンパ球とTリンパ球という細胞のバランスが崩れていることがあり、これが血管への持続的な攻撃につながっていきます。
感染症と環境因子の影響
風邪やインフルエンザなどの一般的な感染症が、皮膚動脈炎を起こすきっかけとなることで、感染症にかかることで免疫システムが必要以上に活発になり、血管を攻撃してしまいます。
特に上気道の感染症や腸の感染症は注意が必要で、普段なら問題のない程度の感染症でも、体質的に免疫が過敏な人では血管炎のきっかけとなる可能性があるのです。
- ウイルス感染(B型肝炎ウイルス、EBウイルスなど)
- 細菌感染(連鎖球菌、ブドウ球菌など)
- マイコプラズマ感染症
- 寄生虫感染
遺伝的要因とリスク因子
遺伝子の特徴も皮膚動脈炎の発症しやすさに関係していることが分かってきました。
特に、HLA遺伝子の型や、炎症に関わる遺伝子の違いによって、免疫システムの反応が強くなりすぎる傾向があります。
| 遺伝要因 | 影響する免疫機能 | リスク増加 |
|---|---|---|
| HLA-B51 | T細胞応答 | 中程度 |
| IL-1β多型 | 炎症反応 | 軽度 |
| TNF-α多型 | サイトカイン産生 | 高度 |
家族の中に皮膚動脈炎の患者さんがいる場合、免疫システムの調節に関わる遺伝子が受け継がれていることがあり、通常なら問題にならないような軽い刺激でも血管炎を発症する可能性が高いです。
環境因子と生活習慣の関連
日常生活の中の様々な要因も皮膚動脈炎の発症に関係しており、薬の副作用や化学物質との接触、寒さや強い紫外線などの物理的な刺激が血管の炎症を引き起こすことがあるため、注意を払うことが大切です。
仕事で扱う化学物質や大気汚染などの環境要因は、免疫システムに悪影響を与えることもあり、遺伝的に感受性の高い方は、環境要因との接触をできるだけ避けることで発症のリスクを下げられます。
- 薬剤性要因(抗生物質、解熱鎮痛剤など)
- 物理的刺激(寒冷、紫外線、外傷)
- 化学物質(有機溶剤、重金属など)
- 環境汚染物質
皮膚動脈炎の検査・チェック方法
皮膚動脈炎の診断は、詳細な問診と身体診察に加え、血液検査や画像診断、そして皮膚生検による病理組織学的検査を組み合わせることで、段階的に確定診断へと進みます。
初診時の基本的な診察アプローチ
問診では患者さんの症状の経過や部位、持続時間などを確認することが重要で、特に皮膚症状の出現パターンや随伴症状の有無について詳しく聞き取りしていきます。
身体診察では、皮膚の視診と触診を入念に行い、紫斑や結節、潰瘍などの特徴的な病変の分布や性状を細かく観察することが重要です。
| 診察項目 | 確認ポイント | 診断的意義 |
|---|---|---|
| 視診 | 皮疹の分布・形状 | 病変の特徴把握 |
| 触診 | 硬結・圧痛 | 活動性評価 |
| 脈拍触知 | 末梢動脈拍動 | 血流評価 |
| 体温測定 | 炎症徴候 | 全身状態把握 |
血液検査による評価
血液検査では炎症マーカーの測定が不可欠で、これには赤血球沈降速度(ESR)やC反応性タンパク(CRP)などの一般的な炎症指標に加え、より特異的な自己抗体の検査も含まれます。
血液検査の結果は、疾患の活動性を客観的に評価する指標となるだけでなく、他の膠原病や血管炎症候群との鑑別診断にも有用です。
一般血液検査項目
- 白血球数と白血球分画
- 赤血球数とヘモグロビン
- 血小板数
- 肝機能・腎機能検査
- 電解質検査
画像診断による血管評価
血管の状態を評価するための画像診断には様々な方法があり、それぞれの検査方法には特徴があることから、症例に応じて検査を選択します。
超音波検査は非侵襲的で繰り返し実施できる利点が、表在血管の評価には大切な検査方法です。
| 画像検査 | 特徴 | 評価対象 |
|---|---|---|
| 超音波検査 | 非侵襲的 | 表在血管 |
| CT血管造影 | 高解像度 | 深部血管 |
| MR血管造影 | 放射線被曝なし | 全身血管 |
| 血管造影 | 高精細 | 選択血管 |
病理組織学的検査の実際
皮膚生検は確定診断のための検査であり、病変部位から直径4〜6ミリメートル程度の組織を採取して顕微鏡で観察します。
生検部位の選択は、活動性の高い新しい病変を選び、紫斑や結節が出現してから48時間以内の病変が必要です。
病理検査での確認項目
- 血管壁の炎症性変化
- 血管周囲の細胞浸潤
- 血管壁の線維素性壊死
- 血栓形成の有無
組織診断では、血管壁の炎症性変化や血管周囲の細胞浸潤の程度、さらには血管壁の破壊や血栓形成の有無などを評価していきます。
病理所見は、皮膚動脈炎の活動性や重症度を判断する上で重要な情報を提供するだけでなく、他の血管炎との鑑別診断にも役立つ所見が得られます。
組織標本の作製には特殊な染色方法を用いることもあり、これによって血管の構造や炎症細胞の種類をより詳細に観察することが可能です。
皮膚動脈炎の治療法と治療薬について
皮膚動脈炎の治療には、副腎皮質ステロイド薬による初期治療から始まり、免疫抑制薬の併用や生物学的製剤の使用まで、症状の程度に応じて段階的な薬物療法を3か月から6か月以上かけて行います。
初期治療とステロイド薬による治療
初期治療では副腎皮質ステロイド薬を中心とした強力な抗炎症療法を開始し、血管の炎症を速やかに抑制することで症状の進行を防ぎ、組織の損傷を最小限に抑えることが重要です。
プレドニゾロンなどの経口ステロイド薬は、症状の重症度に応じて投与量を調整しながら使用し、1日30-60mgという高用量から開始し、症状の改善に合わせて徐々に減量していきます。
| ステロイド薬 | 一般的な開始用量 | 主な副作用 |
|---|---|---|
| プレドニゾロン | 30-60mg/日 | 消化器症状 |
| メチルプレドニゾロン | 500-1000mg/日 | 血糖上昇 |
| ベタメタゾン | 2-4mg/日 | 骨粗鬆症 |
免疫抑制薬による治療
ステロイド薬での治療効果が不十分な場合や、ステロイドの減量が困難な際には、シクロホスファミドやアザチオプリンなどの免疫抑制薬を追加することで、より確実な炎症抑制効果を目指します。
免疫抑制薬の使用にあたっては、感染症のリスクや骨髄抑制などの副作用に十分な注意を払いながら、定期的な血液検査でモニタリングを行い、投与量の調整を慎重に進めることが大切です。
- シクロホスファミド 50-100mg/日で開始
- アザチオプリン 50-100mg/日で開始
- メトトレキサート 4-8mg/週で開始
- ミコフェノール酸モフェチル 1000-2000mg/日で開始
生物学的製剤による最新治療
従来の治療法で十分な効果が得られないケースでは、リツキシマブやトシリズマブなどの生物学的製剤を用いた治療を検討し、より選択的な免疫系の制御を試みることがあります。
生物学的製剤は、特定の免疫細胞や炎症性サイトカインを標的とすることで、より精密な治療効果が期待できます。
| 生物学的製剤 | 投与間隔 | 期待される効果 |
|---|---|---|
| リツキシマブ | 6ヶ月毎 | B細胞抑制 |
| トシリズマブ | 2週間毎 | IL-6阻害 |
| アバタセプト | 4週間毎 | T細胞制御 |
難治症例への対応と複合的治療
標準的な治療に抵抗性を示す症例では、複数の免疫抑制薬の併用や、血漿交換療法などの補助的治療法を組み合わせることで、より効果的な治療効果を目指します。
血漿交換療法は、血液中の自己抗体や免疫複合体を物理的に除去することで、急速な症状改善を図る方法であり、重症例や急性増悪期には有効な治療選択肢です。
- 血漿交換療法 週2-3回の頻度で実施
- 大量免疫グロブリン療法 400mg/kg/日を5日間
- パルス療法 メチルプレドニゾロン1000mg/日を3日間
- 免疫吸着療法 週2回の頻度で実施
薬の副作用や治療のデメリットについて
皮膚動脈炎の治療では、ステロイド薬や免疫抑制薬による副作用のモニタリングが不可欠で、長期使用に伴う様々な全身性の合併症に注意を払う必要があります。
ステロイド薬の主な副作用
ステロイド薬の使用においては、投与量と期間に応じて多岐にわたる副作用があり、長期投与では骨粗鬆症や糖尿病などの代謝性疾患のリスクが高まります。
消化器系への影響として、胃潰瘍や消化性潰瘍の発症リスクが上昇することから、予防的な胃粘膜保護剤の併用を考慮することが多いです。
| 副作用 | 発現時期 | リスク因子 |
|---|---|---|
| 満月様顔貌 | 早期 | 高用量 |
| 骨粗鬆症 | 中長期 | 高齢、女性 |
| 糖尿病 | 中期 | 肥満、家族歴 |
| 高血圧 | 早期〜中期 | 高齢、基礎疾患 |
感染症に対する抵抗力の低下は避けられない副作用の一つであり、特に日和見感染症の予防と早期発見には細心の注意を払う必要です。
ステロイド長期投与での注意点
- 体重増加と脂肪分布の変化
- 皮膚の脆弱化と紫斑
- 白内障やグラウコマ
- 骨密度の低下
免疫抑制薬による副作用
免疫抑制薬の使用では、骨髄抑制による血球減少や肝機能障害などの重大な副作用の可能性があるので、定期的な血液検査によるモニタリングを行います。
シクロホスファミドなどのアルキル化薬では、出血性膀胱炎や将来的な悪性腫瘍の発生リスクが上昇することが知られており、十分な水分摂取と尿量の確保が大切です。
| 免疫抑制薬 | 主な副作用 | モニタリング項目 |
|---|---|---|
| メトトレキサート | 肝障害、骨髄抑制 | 肝機能、血球数 |
| アザチオプリン | 消化器症状、骨髄抑制 | 血球数、肝機能 |
| シクロホスファミド | 出血性膀胱炎、不妊 | 尿検査、生殖機能 |
| ミコフェノール酸 | 下痢、感染症 | 消化器症状、感染症 |
生物学的製剤における副作用
生物学的製剤の使用では、投与時反応や感染症のリスク上昇に加え、自己免疫現象の誘発や悪性腫瘍の発生にも注意を払う必要があります。
結核などの日和見感染症のリスクが高まることから、投与開始前のスクリーニング検査と定期的な胸部画像検査による経過観察が欠かせません。
生物学的製剤使用時の観察項目
- 投与部位の皮膚反応
- 発熱や倦怠感
- 呼吸器症状
- リンパ節腫脹
その他の治療薬における留意点
抗血小板薬や抗凝固薬の使用では、出血傾向の増強のリスクがあり、外傷や手術時には慎重な対応が求められます。
非ステロイド性抗炎症薬(NSAIDs)の長期使用では、胃腸障害や腎機能障害のリスクが上昇することから、定期的な腎機能検査と消化器症状の観察をすることで、合併症の予防が可能です。
また、複数の薬剤を併用することによる相互作用にも注意が必要で、特に肝臓で代謝される薬剤同士の組み合わせでは、副作用が増強されることがあります。
保険適用と治療費
以下に記載している治療費(医療費)は目安であり、実際の費用は症状や治療内容、保険適用否により大幅に上回ることがございます。当院では料金に関する以下説明の不備や相違について、一切の責任を負いかねますので、予めご了承ください。
通院での薬物療法にかかる費用
外来での治療では、ステロイド薬による初期治療が中心となり、1か月あたりの薬剤費は保険診療で5,000円から15,000円です。
免疫抑制薬を併用する場合は、薬剤の種類や投与量によって追加で10,000円から30,000円程度の費用が発生します。
| 治療内容 | 薬剤費(1ヶ月) | 保険適用後自己負担額 |
|---|---|---|
| ステロイド単独 | 15,000-50,000円 | 4,500-15,000円 |
| 免疫抑制薬併用 | 30,000-100,000円 | 9,000-30,000円 |
| 生物学的製剤 | 150,000-500,000円 | 45,000-150,000円 |
入院治療における費用
重症例や急性増悪時には入院治療が必要となることがあり、入院期間は通常2週間から1ヶ月程度です。
| 入院内容 | 1日あたりの費用 | 平均入院期間 |
|---|---|---|
| 一般病棟 | 20,000-40,000円 | 2-4週間 |
| 集中治療 | 50,000-100,000円 | 1-2週間 |
検査費用の内訳
定期的な血液検査や画像検査が不可欠で、以下のような検査項目が含まれます。
- 血液検査 3,000-5,000円
- 尿検査 1,000-2,000円
- CT検査 15,000-20,000円
- MRI検査 20,000-30,000円
- 血管造影 30,000-50,000円
生物学的製剤を使用する場合の費用
生物学的製剤による治療は、1回の投与で15万円から50万円程度の費用が発生します。
以上
参考文献
Ikeda T. Recent topics related to etiology and clinical manifestations of cutaneous arteritis. Frontiers in Medicine. 2022 Oct 10;9:1022512.
Crowson AN, Mihm Jr MC, Magro CM. Cutaneous vasculitis: a review. Journal of cutaneous pathology. 2003 Mar;30(3):161-73.
Fein H, Sheth AP, Mutasim DF. Cutaneous arteritis presenting with hyperpigmented macules: macular arteritis. Journal of the American Academy of Dermatology. 2003 Sep 1;49(3):519-22.
Kawakami T, Okudaira A, Okano T, Takeuchi S, Kimura S, Soma Y, Ishizu A, Arimura Y, Kobayashi S, Ozaki S. Treatment for cutaneous arteritis patients with mononeuritis multiplex and elevated C‐reactive protein. The Journal of Dermatology. 2013 Dec;40(12):955-61.
Chen KR, Carlson JA. Clinical approach to cutaneous vasculitis. American journal of clinical dermatology. 2008 Apr;9:71-92.
Macarenco RS, Galan A, Simoni PM, Macarenco AC, Tintle SJ, Rose R, Halasz CL, Carlson JA. Cutaneous lymphocytic thrombophilic (macular) arteritis: a distinct entity or an indolent (reparative) stage of cutaneous polyarteritis nodosa? Report of 2 cases of cutaneous arteritis and review of the literature. The American Journal of Dermatopathology. 2013 Apr 1;35(2):213-9.
Frances C, Boisnic S, Bletry O, Dallot A, Thomas D, Kieffer E, Godeau P. Cutaneous manifestations of Takayasu arteritis: a retrospective study of 80 cases. Dermatology. 1990 Oct 8;181(4):266-72.
Chasset F, Francès C. Cutaneous manifestations of medium-and large-vessel vasculitis. Clinical Reviews in Allergy & Immunology. 2017 Dec;53:452-68.
Fiorentino DF. Cutaneous vasculitis. journal of the american academy of dermatology. 2003 Mar 1;48(3):311-44.
Carlson JA, Chen KR. Cutaneous pseudovasculitis. The American journal of dermatopathology. 2007 Feb 1;29(1):44-55.