腎臓は血液をろ過して老廃物を排出し、体内の水分や電解質のバランスを保つ大切な臓器です。しかし、食習慣や運動不足などの生活習慣が乱れると腎臓への負担が大きくなり、やがて深刻な腎機能障害につながることがあります。
今回の記事では、腎臓が悪くなる原因の背景や腎臓病の原因に共通する生活習慣の特徴、腎臓が悪くなる理由を踏まえたうえでの予防策や検査の重要性、そして腎臓病が進行したときに視野に入ってくる透析について詳しく解説します。
腎臓の役割を理解し、早い段階からケアを行うことで、将来の合併症や生活の質の低下を防ぐきっかけになれば幸いです。
腎臓が悪くなる原因を理解するための基本
腎臓は左右に2つ存在し、1日のうちに大量の血液をろ過して老廃物を尿として排出します。身体にとって欠かせない働きを担う腎臓ですが、普段の生活習慣の影響を受けやすい側面があります。
腎臓が悪くなる原因を把握し、早めに対策を始めると重症化を防ぎやすくなります。
腎臓の働きとその重要性
腎臓は血液をろ過して老廃物を排出するだけでなく、体内の水分バランスや電解質濃度を整えたり、血圧を調節したりする大切な働きを担っています。
人体の中でも代償機能が高い臓器ですが、過剰な塩分摂取や肥満などで慢性的に負担をかけると、長い時間をかけてダメージが蓄積しやすくなります。
体の中で腎臓が果たす主な役割
- 老廃物のろ過と排出
- 血液中の電解質(ナトリウムやカリウムなど)の調整
- 血圧をコントロールするホルモンの分泌
- 造血を助けるエリスロポエチンの分泌
腎臓の構造が抱える弱点
左右の腎臓の内部にはネフロンというろ過単位が100万個以上存在し、ここで血液から老廃物や余分な水分を除去します。しかし、一度傷ついたネフロンは再生が難しく、腎臓全体の機能が徐々に低下する原因になります。
初期段階では自覚症状が乏しく、気づかないうちに腎臓が悪くなる原因を積み重ねてしまうことが多々あります。
腎臓機能が低下しやすい要因の一例
| 主な要因 | 関連性 |
|---|---|
| 高血圧 | 血管を傷つけ、腎臓への血流を乱す |
| 糖尿病 | 血糖値の慢性的な上昇が腎のろ過機能を弱める |
| 過剰な塩分摂取 | ナトリウムの排出負担を増やし、高血圧を招く |
| 肥満 | 腎臓への負担を増やしやすい |
| 喫煙 | 血管障害を引き起こし、腎血流を悪化させる |
腎臓病に多い初期症状
腎臓病の原因が生活習慣や持病にある場合、初期の症状は軽微です。だるさやむくみ、尿の泡立ちが気になって受診したときには、腎機能がすでに大幅に落ちているケースもみられます。
症状が軽いために見過ごしやすく、また加齢のせいだと誤解してしまうこともあります。
初期に出やすい身体のサイン
- 朝のまぶたの腫れ
- 足首やふくらはぎのむくみ
- 少量のタンパク尿(泡立ちが長時間続く)
- 微妙な疲労感や倦怠感
生活全般を見直す重要性
腎臓が悪くなる理由の多くは、日常の過度な食塩や糖質の摂取、運動不足、喫煙といった習慣が長期的に影響を与えることです。これらのリスクを理解し、早い段階で生活を見直すことが腎臓の健康維持には大切です。
予防のスタートラインは、自分の生活習慣が腎臓を痛めていないかを振り返ることにあると言えます。
腎臓機能と生活習慣の深い関係
腎臓は血液のろ過だけでなく、体内環境を整えるさまざまな調節機能を持っています。生活習慣が乱れると血圧や血糖が上がりやすくなり、腎臓の負担が増します。
腎臓病の原因の中でも生活習慣に起因するものは非常に多く、軽視できません。
慢性腎臓病と高血圧
高血圧は腎臓を痛める最も大きな要因の一つです。血圧が高い状態が続くと、腎臓の小さな血管がダメージを受け、ろ過機能が衰えるリスクが高まります。
また、腎臓が悪化すると血圧がさらに上がりやすくなり、悪循環に陥ることがあります。血圧をコントロールする意識が腎臓を守るうえで大切です。
高血圧と腎臓の相互関係
| 状態 | 結果 |
|---|---|
| 血圧が上昇する | 腎臓の細い血管に大きな負担がかかる |
| 腎機能が低下する | 老廃物排出が不十分になり血圧がさらに上がる |
| 血圧上昇が続く | 心臓や血管にまで大きな影響を及ぼす |
糖尿病と腎臓病
糖尿病は腎臓病の大きな原因として知られています。血糖値が高い状態が長く続くと、腎臓のろ過機能が徐々に損なわれ、糖尿病腎症へ移行するケースがよくあります。
自覚症状が出にくいため、定期的な検査で血糖コントロールの状況を確認することが必要です。
複合的な生活習慣要因
腎臓が悪くなる原因はひとつだけではありません。食事の偏り、高血圧、肥満、喫煙などが複合的に影響して腎臓病の原因になります。
特に塩分と糖分の過剰摂取は血管に負担をかけるだけでなく、肥満を促進して高血圧や脂質異常症を引き起こしやすくします。
自分の生活習慣をチェックする観点
- 食事バランス(塩分・糖分の過多)
- 週の運動量や歩数
- 喫煙や飲酒の頻度
- ストレスレベルと睡眠時間
生活習慣を改善するメリット
適切な食事管理や運動の取り入れ、禁煙などを行うと腎臓の負担が軽くなり、長期的に見ると慢性腎臓病の発症リスクが下がります。すでに腎臓機能が低下している方でも、生活習慣を変えることで進行を遅らせる可能性があります。
腎臓の健康は体全体の健康に直結するため、日々の行動を少しずつ変えていくことが大切です。
身近に始めやすい改善策
- 1日あたり6g程度を目安とした塩分控えめの食事
- ゆっくり噛んで満腹感を得る食事法
- 短時間のウォーキングやストレッチ
- アルコール量の見直しと禁煙の検討
食事習慣がもたらすリスク
腎臓が悪くなる理由を探っていくと、食事習慣が大きなウェイトを占めています。過剰な塩分やタンパク質、糖質の摂りすぎは、腎臓にかかる負担を著しく増大させます。
塩分の摂りすぎが血圧上昇に直結したり、タンパク質の分解産物が腎臓に負担をかけたりと、具体的なメカニズムも存在します。
塩分の過剰摂取
多くの人が意識せずにとりがちな塩分は、高血圧の誘因として非常に大きな存在です。日本人の塩分摂取量は、平均して推奨量を超過しがちであり、外食や加工食品には多くの塩分が含まれています。
塩分を多く摂ると腎臓の排出機能に負担が増え、高血圧と相まって腎機能悪化のリスクが高くなります。
日本人が摂取しがちな高塩分食品
| 食品 | 特徴 |
|---|---|
| 漬物 | 発酵食品でビタミンも含むが塩分濃度が高い |
| 味噌汁 | 味噌自体が塩分を多く含む |
| ラーメン | スープに大量の塩分が溶け込んでいる |
| 加工食品 | ハムやソーセージなど保存のため塩分を多用 |
タンパク質の摂りすぎ
タンパク質は身体を構成するうえで重要ですが、過剰摂取すると尿素窒素などの老廃物が増えて腎臓に負担をかけます。特に腎臓病の原因となり得る食生活を続けている場合、タンパク質を意識的に適量に調整することが大切です。
動物性タンパク質中心の食事に偏らないように注意しましょう。
砂糖の多い飲食物
糖質を過剰に摂ると肥満につながり、高血圧や脂質異常症、糖尿病など複数のリスクが同時に高まります。これらは腎臓が悪くなる原因を複合的に作り出し、腎臓病の原因となる要素を加速させる可能性があります。
菓子類や清涼飲料水、甘味料入りのコーヒーや紅茶などは糖分が多い場合が多いため注意が必要です。
糖質を多く含む飲食物と代替案
| 飲食物 | 糖質含有が高い理由 | 代替の選択肢 |
|---|---|---|
| 炭酸飲料 | 果糖ブドウ糖液糖などが大量に含まれる | ノンシュガー炭酸水 |
| 菓子パン | 砂糖やシロップを多用 | 全粒粉パンやおにぎり |
| アイスクリーム | 乳脂肪+砂糖を多く使う | 無糖ヨーグルトに果物 |
| 甘い缶コーヒー | 1缶に角砂糖数個分 | 無糖や微糖のタイプ |
食生活改善のヒント
食生活を改善することで腎臓への負担を軽減し、将来的な腎不全や透析への移行を遅らせる可能性があります。
食品成分表を確認しながら塩分や糖分の摂取量を管理し、総合病院などで管理栄養士のアドバイスを受けると、無理なく長続きする食事改善プランを立てやすくなります。
食習慣を見直すうえでの工夫
- 食べる順番を野菜→タンパク質→炭水化物にする
- 魚や大豆製品など多彩なタンパク源を選ぶ
- レシピの調理過程で塩や砂糖を極力後入れにする
- 外食時にはスープやソースを残す
運動不足やストレスが及ぼす影響
食事だけでなく、日常の運動量や精神的なストレスも腎臓機能の維持と深く関係します。腎臓が悪くなる理由は、血行不良やホルモンバランスの乱れによって腎臓への血液供給が滞ることにも起因します。
適度な運動とストレス管理が、血圧や血糖のコントロールにも直結します。
運動不足と腎臓の関わり
運動不足が続くと基礎代謝が下がり、肥満や高血圧になりやすくなります。さらに血流が停滞しやすくなることで、腎臓に十分な酸素や栄養を届けにくくなり、腎臓病の原因となる状態を助長します。
週に数回、無理のない有酸素運動や筋力トレーニングを取り入れるだけでも腎臓の健康維持に役立ちます。
運動不足を解消するアイデア
- エレベーターではなく階段を使う
- 休日にウォーキングや軽いジョギングを行う
- 自宅での軽い筋トレを継続する
- 定期的にストレッチを習慣化する
ストレスと腎臓
ストレスが強い状態が続くと、血圧や血糖値が上昇しやすくなり、結果として腎臓に負担をかける可能性が高まります。
ストレスホルモンの一種であるコルチゾールが過剰に分泌されると、血管収縮や血圧上昇を引き起こし、腎臓の血流にも影響を及ぼします。
睡眠不足によるホルモンバランスの乱れ
睡眠不足は腎臓病の原因になる要素として見落とされがちですが、ホルモンバランスの乱れから肥満や高血圧に結びつきます。
短い睡眠時間や夜勤の多い仕事を続けていると、身体のリズムが崩れ、腎臓へのダメージが蓄積しやすくなります。
ストレス管理の取り組み
マインドフルネスや趣味の時間を設ける、あるいは適度な運動を行うなど、ストレスを軽減する方法を見つけることが大切です。腎臓に限らず、全身の健康維持にはストレスコントロールが重要です。
ストレス軽減に役立つ手法の比較
| 手法 | 特徴 | 注意点 |
|---|---|---|
| マインドフルネス瞑想 | 呼吸に集中し心を落ち着ける | 継続が大切 |
| ウォーキング | 有酸素運動で血行促進 | 無理な速度設定は避ける |
| アロマテラピー | リラックス効果のある香りを利用 | アレルギーがある場合は要注意 |
| 趣味や創作活動 | 自分の世界に没頭しやすい | 時間や場所の確保が必要 |
早期発見と検査の必要性
腎臓は沈黙の臓器といわれるように、腎臓が悪くなる原因を抱えていても症状が出にくい特徴があります。そのため、定期的な検査による早期発見が重要です。
検査で異常が見つかった段階で生活習慣を改善し、適切な治療を受けると進行を遅らせられる可能性が高まります。
尿検査と血液検査の意義
腎臓の状態を把握するための基本的な検査として、尿検査や血液検査があります。尿中のタンパク質や血液中のクレアチニン、尿素窒素(BUN)などをチェックすると、腎機能の低下がある程度把握できます。
早期発見のためには年1回の健康診断だけでなく、異変を感じたときに専門医を受診する意識が必要です。
主な腎機能関連の検査項目
| 検査項目 | 目的 |
|---|---|
| 尿タンパク | 腎臓のろ過障害を示唆 |
| 尿潜血 | 腎・尿路系の出血や炎症を確認 |
| 血清クレアチニン | 腎機能の指標(GFR推定) |
| 血清尿素窒素 | タンパク質代謝の老廃物蓄積を把握 |
| 血清カリウム | カリウム排出の異常を検出 |
画像検査や超音波検査
超音波検査やCT、MRIなどを用いて腎臓の形態的な異常や血流状況を確認する場合があります。結石や腫瘍などの器質的な病変を見つけるためにも有用で、腎臓が悪くなる原因が構造上の問題によるものかどうかを早期に把握できます。
腎生検の必要性
血液や画像検査だけでは原因不明の場合や、より詳細な診断が必要な場合には腎生検を行うことがあります。腎臓の組織を採取し、顕微鏡で観察することで、慢性糸球体腎炎など特定の疾患を見極められます。
侵襲的な検査ですが、正確な病態把握と治療方針の決定に役立ちます。
定期検査を続けるメリット
腎臓が悪化しているかどうかをチェックするために定期検査を受け続けると、わずかな変化を早期に捉えられます。
軽微な異常値であっても、医師のアドバイスを受けることで予防的な生活習慣の見直しや投薬治療を検討できるため、慢性腎臓病の進行を抑えやすいです。
定期検査を活用するポイント
- 症状がなくても年1~2回は検査を意識する
- 異常値が出たら生活習慣を見直す
- 投薬治療が必要な場合は医師に相談のうえすぐに開始
- 検査結果を記録し、変化を継続的に把握する
腎臓を守るための予防法
腎臓病の原因の多くが生活習慣に関連しています。逆に言えば、生活習慣を正すことで腎臓が悪くなる理由を減らし、腎機能低下のリスクを抑えることが可能です。
食事や運動、ストレス管理など、日常のあらゆる場面で腎臓への負担を意識した行動がカギになります。
塩分・たんぱく質・水分の適正管理
食事の組み立て方を工夫すると腎臓への負担を減らしやすくなります。塩分を控えめにし、たんぱく質は過不足なく摂取し、水分は適量を心がけると、血圧や体内バランスの安定に役立ちます。
特に高血圧や糖尿病がある方は、管理栄養士の指導を受けながら適切な食事プランを作ると効率的です。
食事を見直すための実践的なアドバイス
- 調味料をかける前に味見をし、塩分を足しすぎない
- 肉、魚、卵など動物性タンパク質を摂りすぎない
- 野菜やきのこ類、海藻を積極的に取り入れる
- 毎日摂る水分量を定期的にチェックする
適度な運動習慣の導入
ウォーキングや水泳、軽い筋力トレーニングなどを続けると、血圧や血糖コントロールが改善し、腎臓への負担が減ります。激しい運動よりも、継続しやすい有酸素運動を少しずつ行うことが大切です。
運動に慣れていない方や持病がある方は、主治医と相談しながら無理のないメニューを考えましょう。
禁煙や適度な飲酒の重要性
喫煙による血管障害は腎臓に悪影響を与えます。タバコに含まれる有害物質が血管内皮を傷つけ、腎臓への血流を低下させます。禁煙に取り組むことが腎臓病の進行を防ぐうえでも大切です。
また、アルコールは適量であれば問題ないケースもありますが、飲み過ぎると血圧上昇や肥満、肝機能障害を招き、間接的に腎臓を痛める原因になります。
医学的サポートと連携
高血圧や糖尿病といった基礎疾患を持つ方は、内服薬やインスリン注射などで血圧や血糖をコントロールする必要があります。
薬物療法だけでなく、管理栄養士やリハビリスタッフの支援を受けると、総合的に腎臓の状態を良くする効果が期待できます。
総合病院ではさまざまな専門家がチームとして連携しているため、腎臓病の原因対策を複数の視点から検討しやすいです。
専門家との連携で得られるメリット
| 専門家 | サポート内容 |
|---|---|
| 医師(腎臓内科) | 病態の把握と投薬プランの作成 |
| 管理栄養士 | 食事内容のカウンセリング |
| 薬剤師 | 薬の飲み合わせや副作用を確認 |
| リハビリスタッフ | 運動療法やリハビリ指導 |
腎臓病の進行と透析の視点
腎臓が悪くなる原因を長期間放置すると、腎機能が大幅に低下し、人工的に老廃物を除去する透析を検討する段階に進むことがあります。
透析は腎臓の代わりに血液をろ過して老廃物を排出する治療法であり、腎不全が進行した患者にとって命をつなぐ選択肢です。腎臓病の原因を改善する努力と同様に、透析についても知識を持つと状況に応じた判断がしやすくなります。
透析が必要になる経過
高血圧や糖尿病などの基礎疾患が慢性的に腎臓を傷つけ、やがてろ過能力が極端に落ちる段階になると、体内に老廃物が蓄積していきます。
この状態を末期腎不全と呼び、症状が進行すると意識障害や全身の浮腫、心不全などを招きやすくなります。透析は週に複数回病院へ通う血液透析が主流ですが、自宅で行う腹膜透析という方法もあります。
透析を導入する前に考えるポイント
- 生活リズムと治療スケジュールの調整
- 仕事や家庭との両立が可能かどうか
- 医療費の負担と公的支援制度の活用
- 家族や周囲のサポート状況
透析の方法
血液透析は血管に針を刺して人工腎臓(ダイアライザー)に血液を通し、老廃物を除去する方法です。腹膜透析は、腹腔内に透析液を入れて老廃物を吸着し、一定時間後に排出します。
いずれの方法も腎臓の機能を代替しますが、患者のライフスタイルや身体状況によって選択が異なります。
透析と生活の質
透析は時間と費用がかかりますが、適切に受けると体内の老廃物を排出できるため、末期腎不全の症状を軽減し、日常生活の質を維持しやすくなります。ただし、食事制限や体液量の管理など、治療以外でも注意する点が増えます。
透析を始めないまま腎不全が悪化すると命に関わるため、医師と相談しながら適したタイミングで導入を検討することが必要です。
透析を避けるための重要性
腎臓が悪くなる理由の多くを抑えるには、やはり早期段階での適切な生活習慣管理と医療的ケアが大切です。腎臓病が原因で透析に至る患者は年々増加傾向ですが、生活習慣の改善と定期検査によって予防できるケースも多く存在します。
透析を要するかどうかの分かれ道は、普段の積み重ねで決まると言えます。
透析を回避・遅延する要素
| 要素 | 具体的な対策 |
|---|---|
| 血圧コントロール | 内服薬の適切な使用と減塩 |
| 糖尿病管理 | 血糖コントロールや薬物療法 |
| 定期検査の実施 | 腎機能低下の早期発見 |
| 体重管理 | 食事と運動のバランス維持 |
総合病院で受けるケアと専門家の連携
腎臓病の原因を複合的に抱えている方にとって、総合病院での治療は多角的なサポートを受けるうえで大きなメリットがあります。複数の診療科や専門家が連携し、個々の患者に合った最善策を検討しやすい環境です。
チーム医療の利点
腎臓内科だけでなく、糖尿病内科、循環器内科、栄養管理部門などが一体となってケアを行います。高血圧や糖尿病などの併存疾患が腎臓の状態に与える影響は大きいため、総合病院でのチーム医療は迅速な情報共有と治療方針の統一に役立ちます。
診療科の連携
腎臓病の原因が血管病変にある場合は循環器内科、糖尿病を合併している場合は糖尿病内科、肥満や代謝異常がある場合は内分泌内科など、それぞれの専門家が密接に連絡を取り合います。
必要に応じて画像検査や心臓の検査を迅速に受けられる点も、総合病院の強みです。
透析治療のサポート体制
腎臓機能が低下し透析を導入する場合、総合病院内には透析室があり、医師や看護師、臨床工学技士が連携して定期的な透析をサポートします。
医療スタッフとコミュニケーションを取りながら血液検査や食事指導を受けることで、合併症リスクを軽減しながら生活の質を保つ道筋を探れます。
相談窓口とリハビリテーション
腎臓病が進行すると体力の低下を自覚する方もいます。総合病院ではリハビリテーション科が運動プログラムを組み、腎機能や全身状態に合わせた体力維持を支援します。
また、医療ソーシャルワーカーやケースワーカーが、公的支援制度の案内や経済的な相談に対応し、安心して治療を続けられるようにサポートします。
総合病院でのサポート内容
| サポート項目 | 具体例 |
|---|---|
| 食事指導 | 管理栄養士による栄養バランスの改善案 |
| 運動指導 | リハビリテーション科での個別プログラム |
| 医療費相談 | 高額療養費制度や障害年金の活用方法 |
| 心理的ケア | カウンセリングや精神科の協力 |
以上

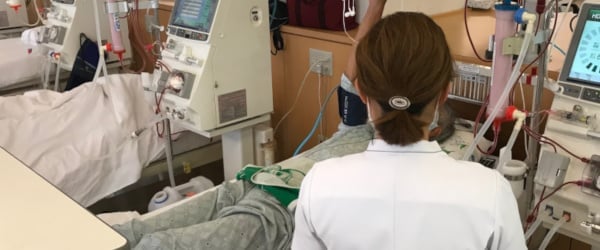
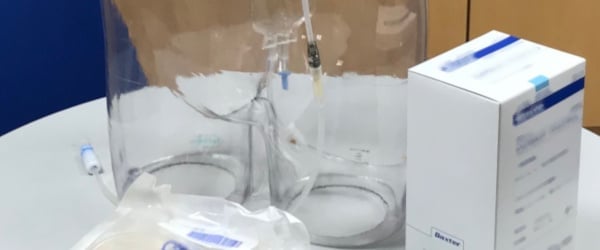
透析センター(人工透析) | 大垣中央病院(医療法人社団豊正会 )
参考文献
LEVEY, Andrew S.; CORESH, Josef. Chronic kidney disease. The lancet, 2012, 379.9811: 165-180.
CENTERS FOR DISEASE CONTROL AND PREVENTION, et al. Chronic kidney disease in the United States, 2019. Atlanta, GA: US Department of Health and Human Services, Centers for Disease Control and Prevention, 2019, 3.
ROMAGNANI, Paola, et al. Chronic kidney disease. Nature reviews Disease primers, 2017, 3.1: 1-24.
WEBSTER, Angela C., et al. Chronic kidney disease. The lancet, 2017, 389.10075: 1238-1252.
JHA, Vivekanand, et al. Chronic kidney disease: global dimension and perspectives. The Lancet, 2013, 382.9888: 260-272.
GANSEVOORT, Ron T., et al. Chronic kidney disease and cardiovascular risk: epidemiology, mechanisms, and prevention. The Lancet, 2013, 382.9889: 339-352.
LV, Ji-Cheng; ZHANG, Lu-Xia. Prevalence and disease burden of chronic kidney disease. Renal fibrosis: mechanisms and therapies, 2019, 3-15.
LEVEY, Andrew S., et al. Definition and classification of chronic kidney disease: a position statement from Kidney Disease: Improving Global Outcomes (KDIGO). Kidney international, 2005, 67.6: 2089-2100.
LUYCKX, Valerie A.; TONELLI, Marcello; STANIFER, John W. The global burden of kidney disease and the sustainable development goals. Bulletin of the World Health Organization, 2018, 96.6: 414.
KOVESDY, Csaba P. Epidemiology of chronic kidney disease: an update 2022. Kidney international supplements, 2022, 12.1: 7-11.

