腎臓病は、私たちの体に大切な役割を担う腎臓が障害を受けることで、全身の健康バランスに影響を及ぼす疾患です。
自覚症状が乏しく、気づかないうちに進行する場合があるため、早期からの予防と適切な治療が大切です。
この記事では、腎臓の基礎知識から、主な症状、治療法、透析を含む治療選択まで幅広く解説します。腎臓病を理解し、正しくケアすることで合併症を防ぎ、生活の質を維持することにつなげましょう。
早めの受診や検査が、重症化を防ぐうえで大変役立ちます。
腎臓のはたらきと腎臓病の概要
私たちの体の中で、腎臓は老廃物を排出し、水分や電解質のバランスを調整しています。さらにホルモンの分泌を通じて血圧や骨の健康にも関わります。
ここでは、腎臓の基本的な役割と腎臓病の概要、代表的な種類、そして進行のしくみを確認します。
腎臓の基本的な役割
腎臓は豆のような形をした臓器で、左右に1つずつ存在し、血液をろ過して不要な物質を尿として排泄します。体内の水分量や電解質(ナトリウム、カリウムなど)を調整し、血圧を一定に保つためのホルモンも分泌しています。
骨の形成を促すホルモンであるエリスロポエチンの産生にも関わり、全身の健康を支える要です。
腎臓が担う主な役割
- 血液をろ過し、老廃物を尿として排泄する
- 水分や電解質のバランスを調整する
- 血圧を調整するホルモンを分泌する
- 骨の健康を支えるエリスロポエチンを生成する
- 体内の酸塩基平衡を保つ
腎臓病とは
腎臓病とは、腎臓の機能が何らかの原因で低下し、老廃物や余分な水分の排泄がうまくいかなくなる状態を指します。
急激に機能が下がる急性腎不全と、長期間をかけて徐々に悪化する慢性腎臓病(CKD)があり、いずれも全身の健康管理のうえで軽視できません。
腎臓病の主な種類
腎臓病には多彩な種類があります。慢性的なものから急性のものまで、それぞれ発症メカニズムや症状が異なります。一般的に、主な種類として慢性腎臓病、急性腎不全、腎炎、ネフローゼ症候群などが挙げられます。
主な腎臓病の種類と特徴
| 種類 | 特徴 | 代表的な症状 |
|---|---|---|
| 慢性腎臓病 (CKD) | 長期間にわたり腎機能が徐々に低下する | むくみ、疲労感、尿量や尿性状の変化 |
| 急性腎不全 | 短期間で急激に腎機能が低下する | 尿量急減、倦怠感、吐き気 |
| 腎炎 | 腎臓の炎症が主な原因となる病態 | 血尿、蛋白尿、むくみ |
| ネフローゼ症候群 | 尿に大量のタンパクが漏出し、低タンパク血症などを起こす | むくみ、体重増加、だるさ |
腎臓病が進行するしくみ
腎臓病が進行する場合、多くはネフロン(腎臓の機能単位)が徐々に破壊され、残ったネフロンに負担が集中することで悪循環が起こります。
糖尿病や高血圧が原因になっているケースでは、血管へのダメージが腎臓に及び、腎機能の悪化が続きます。放置すると体内に老廃物や水分が蓄積し、全身のトラブルを引き起こす危険があります。
腎臓病の主な症状
腎臓病は初期段階の症状が目立たないため、見逃されやすい特徴があります。気づかないうちに進行し、後になってむくみや倦怠感などの体の不調を感じることが少なくありません。
ステージごとに見られやすい症状や、検査で把握できるサインについて説明します。
初期段階の自覚症状
腎臓病の初期段階では、自覚症状がほとんど現れない場合が多いです。たとえば、疲れやすい、全身がだるいといった漠然とした不調を覚える程度で、他の体調不良と区別しにくいことがあります。
血液検査や尿検査で数値に変化があっても、日常生活に支障が出ないケースが少なくありません。
中期以降に現れやすい症状
腎臓病が進行すると、体の様々な部位に影響が及びます。特に尿量の変化や血圧の上昇、貧血症状が現れやすく、生活の質に影響が出ることがあります。
腎臓病が進行した際に生じやすい症状
- 尿量の減少または増加
- 血圧の上昇や高血圧の持続
- 貧血による疲労感や息切れ
- 食欲低下や吐き気
- まぶたや足のむくみ
尿検査でわかるサイン
腎臓病の兆候は、尿検査の結果から読み取れることが多いです。たとえば、蛋白尿や血尿、尿比重の異常などは腎臓のろ過機能が低下しているサインです。
蛋白尿は腎臓の傷害を示し、血尿は炎症や腎臓組織のダメージを暗示する場合があります。こうした所見が継続的にみられたら、医師の診断を受けることをおすすめします。
むくみや高血圧との関係
腎臓機能が低下すると、体内の水分やナトリウムをうまく排出できず、むくみが起こります。また、血圧を調整するホルモンのバランスが崩れることで高血圧が助長されるケースも見られます。
むくみと高血圧は腎臓の状態と深く結びついています。
腎機能低下が引き起こす主な症状と原因
| 症状 | 原因 | 注意点 |
|---|---|---|
| むくみ | 水分やナトリウムの排出が不十分になる | 長時間続く場合は心臓機能の評価も重要 |
| 高血圧 | レニンやアンジオテンシンの調整が乱れる | 血圧管理とあわせて腎機能検査を行う |
| 貧血 | エリスロポエチンの産生量が低下する | 酸素不足により疲労感が増大しやすい |
腎臓病の原因とリスク要因
腎臓病は、生活習慣や基礎疾患、遺伝的背景など様々な要因によって発症します。とりわけ日本人に多い糖尿病や高血圧は、腎機能を低下させる大きなリスクとなります。ここでは、代表的な原因やリスク要因について掘り下げます。
糖尿病と腎臓病の関連
糖尿病は血糖値が高い状態が続き、血管の内壁にダメージを与えることが多いです。腎臓の糸球体や血管に高血糖の負荷がかかると、ろ過機能が乱れて蛋白尿が生じ、慢性腎臓病につながりやすくなります。
糖尿病患者は定期的な尿検査や血液検査を受けて、腎機能の変化を早めに捉えることが求められます。
高血圧との密接な関係
高血圧は腎臓の細小血管にも強い圧力をかけ、腎機能を損なう原因になりがちです。高血圧と腎臓病が同時に進行すると、血管の損傷がさらに拡大し、悪循環を生むおそれがあります。
血圧管理を徹底することが、腎臓病の予防や進行抑制にとって重要です。
食事や生活習慣によるリスク
過剰な塩分摂取や肥満、喫煙などの生活習慣は腎臓に大きな負担をかけます。塩分の過剰摂取は血圧を上昇させやすく、腎臓のろ過機能に影響を及ぼします。肥満は体全体の血流量を増やすため、腎臓への負荷も高まります。
こうしたリスクは、自分である程度コントロールしやすい点でもあるため、食事や運動の見直しが大切です。
遺伝や加齢との関係
一部には遺伝的要因で腎臓病が発症しやすいケースもあります。加齢による腎機能の低下は避けられず、高齢になるほど慢性腎臓病のリスクが高まるのも現実です。
家族に腎臓病の方がいる場合や、高齢で血圧や血糖値が高めになっている場合は、より慎重に経過を観察する必要があります。
診断の流れと検査方法
腎臓病の診断では、血液や尿の検査を中心とした多角的なアプローチで腎機能を評価します。早期発見が治療効果に大きく影響するため、定期的に検査を受けることが重要です。ここでは、一般的に行う検査や診断の流れを紹介します。
尿検査と血液検査
最も基本となるのが尿検査と血液検査です。尿検査では蛋白尿や血尿、尿比重などを調べ、血液検査ではクレアチニンや尿素窒素(BUN)を測定し、推定糸球体濾過量(eGFR)を算出して腎機能を把握します。
これらを組み合わせることで、腎臓がどの程度ダメージを受けているかおおよそ推測できます。
主な腎機能指標と一般的な基準値
| 指標 | 意味 | 一般的な基準値(成人) |
|---|---|---|
| 尿蛋白 | 尿中に含まれるタンパクの有無や量 | 陰性~微量 |
| 血清クレアチニン | 腎機能低下で上昇。筋肉量にも影響を受ける | 男性:0.6~1.2 mg/dL女性:0.4~1.0 mg/dL |
| BUN(尿素窒素) | タンパク質代謝物の排出度合いを示す | 8~20 mg/dL |
| eGFR(推定GFR) | 糸球体濾過量を推定して腎機能を評価 | 90 mL/min/1.73m²以上が正常 |
| 尿沈渣(血尿・円柱) | 炎症や出血、組織ダメージの有無を推測 | 正常では赤血球や円柱はほぼ認めない |
画像検査(エコー・CTなど)
腎臓の形態や大きさ、腫れの有無を確認するために、超音波検査(エコー)やCTスキャンを用いることがあります。結石や腫瘍、嚢胞など構造的異常の有無をチェックできるため、腎臓病の診断や原因検索に役立ちます。
痛みや被ばく量への懸念が比較的少ないエコーは、初期評価でよく使用します。
腎生検でわかること
腎炎など組織レベルの病変を詳しく調べるときは、腎生検によって腎臓組織を採取し、顕微鏡で観察します。これにより病変の種類や進行度を正確に把握できます。侵襲的な検査ですが、治療方針を決めるうえで重要な判断材料になります。
定期検査の重要性
腎臓病の早期発見と進行度の把握には、定期的な検査が大切です。特に糖尿病や高血圧などリスクの高い方、家族歴がある方は計画的に検査を受けることを推奨します。
定期検査を継続するメリット
- 腎機能の変化をいち早く捉えられる
- 治療開始のタイミングを見逃さない
- 食事・運動療法など生活改善の効果を検証できる
- 合併症のリスク管理につなげられる
腎臓病の治療法と日常生活
腎臓病の治療は、原因疾患のコントロールと腎機能の保護が基本です。治療と並行して生活習慣を整えることで、進行を抑制しやすくなります。ここでは、食事療法や運動療法を含めた基本的な治療・管理方法についてまとめます。
食事療法と塩分制限
腎臓病の管理では食事療法が大切です。特に塩分の過剰摂取は高血圧を招き、腎臓への負担を増加させます。一般的に1日6g未満の食塩摂取が望ましいとされますが、患者の状態によって医師や管理栄養士が制限量を調整します。
タンパク質、カリウム、リンなども腎機能に合わせてバランスを考慮する必要があります。
食塩制限の目安と留意点
| 状況 | 1日の食塩摂取目安 | 主なポイント |
|---|---|---|
| 軽度の腎機能低下時 | 6g未満 | 加工食品や外食の塩分量に注意 |
| 中等度の腎機能低下時 | 5g未満 | 醤油や味噌を控えめにし、香味野菜を活用 |
| 高血圧合併時 | 4g未満 | 漬物やインスタント食品は避ける |
運動療法や体重管理
適度な運動は血圧や血糖値のコントロールに役立ち、結果的に腎臓への負担を緩和しやすくなります。ウォーキングや軽い筋力トレーニングなど、無理のない範囲で続けることが大切です。
過体重の方は体重を落とすことで腎臓のろ過量が改善する例もあります。
内服薬による治療
腎臓病の治療では、血圧を下げる薬や尿酸値をコントロールする薬などが併用されることがあります。特に高血圧を伴う腎臓病では降圧薬が重要で、ACE阻害薬やARBには腎臓保護作用があるといわれています。
内服薬の例
- ACE阻害薬(エナラプリルなど)
- ARB(ロサルタンなど)
- 利尿薬(フロセミドなど)
- 輸血やエリスロポエチン注射(貧血対策)
- 高カリウム血症対策薬
日常生活での注意点
腎臓病の進行を遅らせるには、規則正しい生活を送ることが大切です。睡眠不足や過度な飲酒、ストレスは体のコンディションに悪影響を及ぼすことがあります。
血圧や体重を定期的にチェックし、変化があれば早めに医療機関に相談すると安心です。
腎臓病患者の日常生活チェックポイント
| チェック項目 | 具体例 | メリット |
|---|---|---|
| 血圧・体重の定期測定 | 朝晩の血圧測定、週1回以上の体重測定 | 変化に早く気づき、医師へ相談できる |
| 水分摂取量の管理 | 過剰摂取や極端な制限を避け、適度に調整 | むくみや脱水状態を防ぎやすい |
| 定期的な運動 | ウォーキング、軽めの筋トレ | 血圧安定、ストレス解消 |
| ストレスケア | 趣味やリラクゼーション法を取り入れる | 自律神経の安定、良質な睡眠の確保 |
透析の種類と適応
腎機能が大幅に低下し、老廃物や余分な水分を十分に排泄できなくなると透析が選択肢に挙がります。透析には血液透析と腹膜透析があり、それぞれにメリットやデメリットがあります。
透析の種類や開始時期、日常生活との関係について説明します。
血液透析とは
血液透析は、体外に血液を取り出し、人工腎臓装置を用いて老廃物や余分な水分を除去する方法です。週に数回、病院や透析クリニックで実施するケースが多く、1回あたり約4時間を要します。
体外循環を利用するため血圧が変動しやすい一面がありますが、世界的にも多くの患者が行っている透析方法です。
腹膜透析とは
腹膜透析は、お腹の中に透析液を入れて自身の腹膜をろ過膜として使い、老廃物や余分な水分を排出する方法です。自宅で行えるため通院回数を減らせる利点がありますが、腹膜炎などの感染リスクにも注意が必要です。
血液透析と腹膜透析の比較
| 項目 | 血液透析 (HD) | 腹膜透析 (PD) |
|---|---|---|
| 実施場所 | 主に透析施設 | 自宅や在宅医療でも可能 |
| 治療頻度 | 週2~3回、1回約4時間 | 毎日または連日の交換 (方法により異なる) |
| メリット | 医療スタッフのサポートを受けやすい | 時間の自由度が高く、通院回数を減らしやすい |
| デメリット | 通院が必要でスケジュール調整が難しい場合がある | 自己管理が必要で、感染予防に気を遣う必要がある |
透析の開始時期
腎機能が15%以下に低下し、老廃物や水分が体内に蓄積してくると透析導入を検討します。倦怠感や食欲不振、高カリウム血症など明確な症状が出始めた場合、医師と相談しながら導入のタイミングを判断することが重要です。
先延ばしにすると、生命にかかわる合併症リスクが高まる可能性があります。
透析患者の生活のポイント
透析を開始すると、食事制限や通院のスケジュールなど、生活のリズムに変化が生じます。自己管理の負担は増えますが、適切に向き合えば社会生活を維持できます。
透析療法を続けるうえで心がけたいこと
- 食事制限の遵守(塩分・水分・タンパク質)
- 透析スケジュールの把握と体調管理
- 血管アクセス部位やカテーテルの清潔維持
- 適度な運動で体力を保つ
- メンタルヘルスケアや家族・専門家との連携
透析以外の腎臓移植やその他の選択肢
腎機能が著しく低下した場合、透析以外に腎臓移植を選ぶという道もあります。移植は大きな手術を伴いますが、移植が成功すれば透析から解放され、生活の質を上げられる可能性があります。
その他にも研究開発が進む新しい治療法が存在します。
腎臓移植の概要
腎臓移植はドナーから提供された健康な腎臓を患者に移植する手術です。移植後は透析を行わずに過ごせるケースが多く、食事制限が緩和されることも期待されます。
ただし、拒絶反応を抑えるための免疫抑制剤の服用が必要であり、ドナーの確保や手術リスクなど多角的な検討が求められます。
移植後の生活
腎臓移植後は免疫抑制剤を服用し続け、感染症や再発のリスクを管理する必要があります。定期的な検査で腎機能や拒絶反応を早期に捉えることが欠かせません。
腎臓移植後の主な管理項目
| 管理内容 | 具体例 | 理由 |
|---|---|---|
| 免疫抑制剤の服用 | タクロリムス、シクロスポリン、ステロイドなど | 拒絶反応予防と移植腎の機能維持 |
| 定期検査の受診 | 血液検査、画像検査、腎機能評価 | 腎臓の状態を把握し、問題の早期発見 |
| 感染症対策 | 手洗いの徹底、マスクの着用、生活環境の衛生管理 | 免疫抑制剤の影響で感染リスクが高まる |
| 食事・水分摂取の管理 | 塩分やタンパク質量を医師の指導に合わせて調整 | 移植後の腎機能を長く保つための予防策 |
新しい治療の動向
再生医療やバイオ人工腎臓など、腎機能を補うための研究が世界各国で進んでいます。将来的にはより負担の少ない治療法が普及することが期待されていますが、現時点での選択肢は透析と腎臓移植が中心です。
新たな治療技術が実用化されるには検証や時間が必要です。
総合的な治療選択
腎臓病が重度に進んだ場合、透析と腎移植のどちらを選択するかは、患者のライフスタイルや全身状態、ドナーの有無など複数の要因を考慮して決めます。
どちらが向いているかは個々の状況によって異なり、主治医や医療チームと十分に話し合いながら進めることが大切です。
腎臓を守るための予防策と定期的な受診
腎臓病を防ぐためには、生活習慣の改善や基礎疾患のコントロールが基本です。一度ダメージを受けた腎機能を完全に元に戻すことは難しい場合が多いため、日頃からのケアが重要になります。
ここでは、具体的な予防法と定期受診の意義について説明します。
食事バランスと水分摂取
高塩分・高脂質の食事は高血圧や肥満を招き、腎臓に負担をかけます。野菜や果物、良質なたんぱく質源などをバランスよく取り入れ、水分は1日にわたり適度に摂取するとよいでしょう。
過度な水分制限や過剰摂取は体調や病状に応じて調整します。
リスク疾患の早期対策
糖尿病や高血圧など、腎臓病のリスクとなる疾患を早期にコントロールすることが重要です。血糖値や血圧が基準値を超えた場合は、医療機関での診察と生活習慣の改善を同時に進めると効果的です。
リスク疾患への早期対策のポイント
- 糖尿病の定期検査で血糖コントロールを確認する
- 高血圧の場合は塩分制限と降圧薬の利用を検討する
- 脂質異常症にも注意し、適度な運動を取り入れる
- 定期的な健診で血液・尿検査の数値をチェックする
喫煙・飲酒との関係
喫煙は血管を収縮させ、腎臓を含む全身の血流を悪化させます。飲酒も過度になると血圧を上昇させる原因となり、腎臓に負担をかける可能性があります。
これらの習慣を続けると、腎機能低下のリスクが高まるため、できる限り控えることが望ましいです。
定期受診のすすめ
健康診断やかかりつけ医での定期受診を利用すると、腎臓病の初期段階を見逃しにくくなります。自覚症状が現れにくい腎臓病ほど、継続的なチェックが大切です。
定期受診の目安と検査内容
| 受診頻度 | 主な対象 | 主な検査内容 |
|---|---|---|
| 年1回程度 | 健康診断で異常なしの一般成人 | 血液検査、尿検査、血圧測定 |
| 半年~3か月に1回 | 高血圧や糖尿病などリスクありの方 | 血液・尿検査、合併症の確認 |
| 月1回程度 | 慢性腎臓病で経過観察中の患者 | eGFR変動や蛋白尿の有無、血圧管理など |
腎臓病は、早期であれば生活習慣の改善や内服薬で進行をゆるやかにできる可能性があります。進行期に入ると、透析や腎移植など大きな負担を伴う治療が必要になるケースが増えます。
定期的な健康診断で早期発見に努め、医療スタッフと協力しながら適切な治療・管理を続けることが、腎臓を守るうえでとても大切です。
腎臓病と向き合ううえで意識したい7つの視点
- 生活習慣(塩分制限・運動・禁煙など)の徹底
- 定期検査を受けて腎機能を把握する
- リスク疾患(糖尿病や高血圧)を早期に管理する
- 適切な内服薬の使用と自己管理の徹底
- 必要に応じた透析や腎移植の検討
- 心理的ストレスを減らし生活の質を向上させる
- 医療チームと十分にコミュニケーションをとる
以上

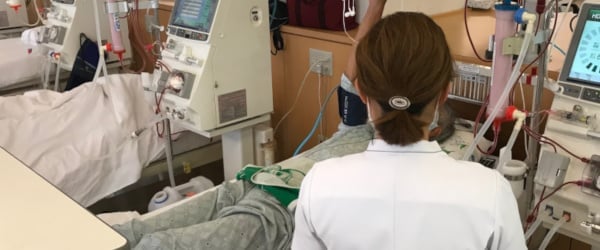
透析センター(人工透析) | 大垣中央病院(医療法人社団豊正会 )
参考文献
WEBSTER, Angela C., et al. Chronic kidney disease. The lancet, 2017, 389.10075: 1238-1252.
LEVEY, Andrew S.; CORESH, Josef. Chronic kidney disease. The lancet, 2012, 379.9811: 165-180.
ROMAGNANI, Paola, et al. Chronic kidney disease. Nature reviews Disease primers, 2017, 3.1: 1-24.
EL NAHAS, A. Meguid; BELLO, Aminu K. Chronic kidney disease: the global challenge. The lancet, 2005, 365.9456: 331-340.
LEVEY, Andrew S., et al. Definition and classification of chronic kidney disease: a position statement from Kidney Disease: Improving Global Outcomes (KDIGO). Kidney international, 2005, 67.6: 2089-2100.
CENTERS FOR DISEASE CONTROL AND PREVENTION, et al. Chronic kidney disease in the United States, 2019. Atlanta, GA: US Department of Health and Human Services, Centers for Disease Control and Prevention, 2019, 3.
JHA, Vivekanand, et al. Chronic kidney disease: global dimension and perspectives. The Lancet, 2013, 382.9888: 260-272.
KOVESDY, Csaba P. Epidemiology of chronic kidney disease: an update 2022. Kidney international supplements, 2022, 12.1: 7-11.
CHEN, Teresa K.; KNICELY, Daphne H.; GRAMS, Morgan E. Chronic kidney disease diagnosis and management: a review. Jama, 2019, 322.13: 1294-1304.

